O śnie miałem już okazję pisać całkiem sporo, dziś jednak chciałbym skupić Wasza uwagę na powiązaniu snu z chorobą Alzheimera – schorzeniu wcale nie rzadkim (w ciągu najbliższych dekad najpewniej dotknie średnio co 10 osobę), a którego podłoże wciąż nie zostało do końca poznane. Badania i dyskusje wciąż trwają, doczekaliśmy się sporej ilości (mniej lub bardziej realnych) teorii na temat czynników mogących zwiększać ryzyko jej wystąpienia, o 100% pewności wciąż jednak mówić nie możemy. Jedynie w 1-5% przypadków możemy mówić o czynnikach genetycznych.
Czym jest choroba Alzheimera?
Schorzenie to klasyfikowane jest jako najczęściej występujące otępienie, choroba neurodegeneracyna, na która na ten moment nie odkryto skutecznego lekarstwa, a która to prowadzi z biegiem czasu do śmierci. Wydawać by się mogło, iż „to coś nowego” skoro nadal nie wiemy jak leczyć, a teorie jej powstawania wciąż pozostają niejasne, jednak nic bardziej mylnego! Choroba Alzheimera (AD) została opisana już w 1906 przez niemieckiego specjalistę o nazwisku Alzheimer (stąd nazwa choroby). Najczęściej AD dotyka osoby nieco bardziej posunięte wiekowo – po 65r.ż., zdarzają się jednak przypadki znacznie wcześniejszych zachorowań. Aktualne rokowania nie są zbyt optymistyczne i mówią o wzroście częstości na przestrzeni najbliższych lat.
Choroba przebiega „rozwojowo” – z biegiem czasu zaburzenia obejmują coraz więcej aspektów życia. Początkowo mówi się o tzw. predemencji, czyli wstępnych zaburzeniach mogących zostać „wychwycone” dzięki specjalistycznym testom neuropsychologicznych na długo przed wystąpieniem jawnych klinicznie objawów. Często można zaobserwować u chorych apatię czy zaburzenia na poziomie myślenia abstrakcyjnego. Z biegiem czasu i rozwojem choroby dochodzi do zubożenia słownictwa, pogorszenia koordynacji ruchowej, problemów z rozpoznawaniem bliskich osób (w tym najbliższych członków rodziny). Osoba chora, często już we wczesnym etapie może błądzić co często wywołuje rozdrażnienie lęk i agresję, a szacunkowo u co 3 osoby mogą występować urojenia. Wraz z rozwojem choroby osoba nią dotknięta staje się coraz bardziej niesamodzielna i zależna od opiekunów – zdolność mowy ulega zdecydowanego upośledzeniu lub zanikowi, istotne ograniczenie dotyka także układu ruchu – dochodzi do ograniczenia zawartości masy mięśniowej w organizmie i pogorszenia mobilności.
Do podstawowych kryteriów rozpoznania choroby Alzheimera zalicza się głównie występowanie zaburzeń pamięci (postępujące, stopniowe) na przestrzeni powyżej pół roku, stwierdzenie otępienia (do tego celu wykorzystuje się specjalistyczne skale – do najpopularniejszych należy Mini-Mental State Examination, czy Skala Demencji Blesseda). Istotnym elementem jest brak współwystępujących innych schorzeń centralnego układu nerwowego i istotnych chorób ogólnoustrojowych mogących wpływać na jego funkcjonowanie.
O jakich teoriach wspomina się mówiąc o patogenezie AD?
Najstarszą, jednak najpewniej nie w pełni prawidłową jest teoria cholinergiczna, zakładająca niedobór jednego z neuroprzekaźników – acetylocholiny.
W świetle innych teorii za głównego winowajcę rozwoju tej choroby neurodegeneracyjnej stawia się beta-amyloid (lub pokrewne mu białko) lub białko tau. Istnieją także hipotezy w których ujmuje się infekcję wirusa opryszczki pospolitej (HSV) oraz rozszalały stres oksydacyjny w środowisku układu nerwowego.
Choroba Alzheimera a sen
Jedną z badanych intensywnie kwestii jest wpływ snu na ryzyko wystąpienia choroby Alzheimera. Dobrze udokumentowane wydaje się powiązanie chronicznego niedosypiania i wzrostu obciążenia beta-amyloidem. Udokumentowano dwutorową zależność w tej materii. Osoby śpiące zbyt mało (narażone na tzw. deprywację snu) dotyka nadmierna pobudliwość neuronów (komórek nerwowych), co wiąże się natomiast z wzrostem obciążenia beta-amyloidem i upośledzeniem jego degradacji. Wyższe narażenie na beta-amyloid może prowadzić do ponownej nadpobudliwości neuronalnej i pogorszenia/zaburzenia procesu snu – nieco błędne koło. Dotychczas opublikowano znaczną ilość prac w których dowodzi się istotnego pogorszenia jakości i czasu trwania snu (m.in. przez wzrost częstotliwości wybudzeń i epizodów bezsenności) u osób dotkniętych chorobami neurodegeneracyjnymi.
Badania potwierdzające wzrost pobudliwości i obciążenia beta-amyloidem w konsekwencji niedoboru snu zostały przeprowadzone zarówno na modelach zwierzęcych, jak również wśród ludzi. W związku z doniesieniami z prób na zwierzętach, mówiących o ograniczeniu pobudliwości neuronalnej i wydłużeniu czasu życia modeli leczonych substancjami o działaniu przeciwpadaczkowym, poddaje się pod dyskusje możliwość wprowadzenia tożsamych protokołów leczenia wśród ludzi.
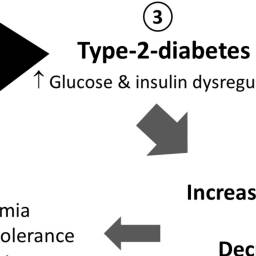
Inną, niż pobudliwość neuronalna, dyskutowaną kwestią łączącą problemy ze snem i chorobą Alzheimera jest wpływ na zaburzenia metaboliczne. We wrześniu 2019 opublikowano ciekawą pracę zatytułowaną „powiązania pomiędzy snem, metabolizmem i chorobą Alzheimera – przyczyna czy konsekwencje choroby?”. Naukowcy podkreślają, że zaburzenia snu prowadzą (mniej lub bardziej pośrednio) do zaburzeń tolerancji glukozy – wzrostu średniego stężenia glukozy we krwi i występowania epizodów hiperglikemii, pogorszenia wrażliwości insulinowej tkanek, maksymalizacji poziomu stanu zapalnego, jak również pogłębienia deficytów poznawczych, wzmożenia odkładania się blaszek amyloidowych oraz wpływ na poziom białka Tau. W konsekwencji istotnie wzrasta ryzyko cukrzycy oraz choroby Alzheimera – przedstawili to za pośrednictwem dosyć czytelnej grafiki -
Raz nie zawsze? Czy pojedyncze epizody deficytów snu naprawdę mogą namieszać?
Analizując powyższe - mamy dosyć przekonujące dane na temat tego, że chroniczne niedosypianie zdrowe nie jest, a może się też hipotetycznie przyczyniać do wzrostu ryzyka rozwoju choroby Alzheimera. Wzrost poziomu zapalenia prowadzi do upośledzenia funkcji komórek i przyspieszenia apoptozy. Odnotowuje się nie tylko większe obciążenie beta-amyloidem, ale też wzrost skłonności do jego odkładania w tkankach układu nerwowego poprzez upośledzenie funkcji układu limfatycznego. Okazuje się jednak, że istnieją dane naukowe dokumentujące zgubny wpływ już jednej zarwanej nocki.
Udało się udokumentować (co warto podkreślić – u osób zdrowych i sypiających zwyczajowo tyle ile mówi się w zaleceniach – 7-9h), że już jedna nieprzespana noc (np. 30-godzinne czuwanie) prowadzi do umiarkowanego, choć istotnego wzrostu poziomu białka Tau oraz beta-amyloidu. Wzrosty nie były byle jakie – sięgające u pojedynczych uczestników nawet 17% (w przypadku „dobrze przespanej nocy” wzrost odnotowany był jedynie na poziomie ok. 2%). Sam fakt wydaje się być bardzo logicznym – podczas spoczynku nocnego struktury układu nerwowego ulegają „oczyszczeniu”, podczas gdy w momencie ich obciążenia i „bodźcowania” do „zanieczyszczenia”. Jednocześnie żyjemy w przekonaniu, iż pojedyncze epizody nie wywierają zazwyczaj trwałych skutków, szczególnie jeśli mowa o sprawie tak trywialnej jak bezsenna noc. Okazuje się jednak, że żyjemy w błędzie. Nie wiemy co prawda jak sytuacja ta może wpływać na nas w dalszej perspektywie czasowej (czy to, że odnotowuje się wzrost wspomnianych związków po deprywacji snu będzie wywierało wpływ na ryzyko AD w perspektywie lat), czy jednak mechanizmy kompensacyjne ustroju uporają się z tym faktem, jednak z tyłu głowy powinno nam się zapalić ostrzegawcze światełko skłaniające do refleksji nad własnym snem.
Warto również wspomnieć, iż dotychczas odnotowano, że poprawa długości i/lub jakości snu przynosi odwrotny efekt niż ograniczenie czasu jego trwania – ogranicza produkcje białka Tau oraz stopień akumulacji złogów amyloidowych co dodatkowo powinno skłaniać nas do podjęcia wszelkich prób dla zapewnienia odpowiedniej ilości czasu na sen oraz jak najlepszej jego jakości. W publikacjach naukowych natknąć możemy się na stwierdzenia, iż z zaburzeniami snu i rytmów dobowych warto walczyć od jak najmłodszych lat by działać prewencyjnie i ograniczać ryzyko AD.
Podsumowanie
Choroba Alzheimera to podstępna, bardzo długo bezobjawowa choroba wyniszczająca nie tylko mózg, ale cały organizm chorego, prowadząca do istotnego pogorszenia komfortu życia, a z biegiem czasu do uniemożliwienia samodzielnego funkcjonowania. Mimo iż wciąż nie w pełni poznane są czynniki sprawcze choroby aktualne hipotezy skupiają uwagę głównie na beta-amyloidzie oraz białku Tau. Dotychczas przeprowadzone badania pozwoliły zaobserwować, że deficyty snu stanowią istotny czynnik mogący wpływać na ryzyko rozwoju AD, a nawet jedna nieprzespana noc w istotny sposób podnosi poziom wspomnianych wyżej związków o działaniu upośledzającym funkcje tkanki nerwowej. Zasadnym wydaje się by usilnie starać się dbać o prawidłową jakość i ilość snu, między innymi poprzez odpowiednią organizację planu dnia oraz przestrzeganie zasad higieny snu. Użytecznymi mogą okazać się także zabiegi żywieniowe i suplementacyjne oraz szeroko pojęte zmiany trybu życia mogące prowadzić do wydłużenia czasu snu i/lub poprawy jego jakości. Tak więc – jeśli dotychczas w piątkowy wieczór nie wiedzieliście czy wybrać wieczór z książką i snem czy klubową imprezę – nie powinniście już mieć tego problemu 😉
Bibliografia
https://journals.viamedica.pl/polski_przeglad_neurologiczny/article/viewFile/20008/15711
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4366315/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5924922/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6764218/
https://www.psychiatriapolska.pl/uploads/images/PP_6_2011/Bidzan67_Psychiatria_Polska_6_2011.pdf
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5990625/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6764218/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6360494/
https://www.eurekalert.org/pub_releases/2020-01/uu-sfl010820.php?fbclid=IwAR2x8a1N2g0WLcpHhxRL1rr2wOagvRZty_iHfm5njoHFPkEUffpkirw0HM8
Related posts
Jaki spalacz tłuszczu wybrać?
Ciekawostki
Cynk a odporność – jakie są zależności?
Cynk największą popularność zyskuje jesienią. Jest to w pełni uzasadnione, ponieważ cynk pełni krytyczną funkcję w funkcjonowaniu układu odpornościowego. Jego…
Kurkumina a choroby nowotworowe – jakie są zależności?
Wizytówką kurkuminy jest jej działanie przeciwzapalne, które naukowcy bardzo szeroko opisują w publikacjach naukowych. Przewlekłe stany zapalne uznawane są za…
Magnez w sporcie – jakie są korzyści?
Im większa aktywność fizyczna, tym większe zapotrzebowanie na magnez. Jeśli chcesz zapewnić swojemu ciału optymalne warunki do uzyskiwania progresu sportowego,…
Koenzym Q10 a serce – jakie są zależności?
Serce nieustannie tłoczy krew, która zaopatruje wszystkie nasze tkanki w substancje odżywcze. Co będzie, gdy osłabi swoją pracę? Skutki są…
Maksymalna pompa mięśniowa
Właśnie rozpoczynasz przygodę z treningiem na siłowni, czy może jesteś doświadczonym zawodnikiem szukającym sposobów na optymalizację swojego treningu? Bez względu…
Posiłek potreningowy – najważniejszy w ciągu dnia?
W świecie fitness upowszechniło się takie przekonanie, które głosi, iż posiłek potreningowy jest najważniejszym posiłkiem jedzonym w ciągu całego dnia….
Strength & Conditioning – co to w ogóle jest?
Strength & Conditioning, czyli w wolnym tłumaczeniu siła i kondycjonowanie – co to w ogóle jest za dziedzina nauki i…
Długotrwały trening aerobowy a poziom testosteronu u mężczyzn
Jednym z fizjologicznych systemów organizmu, który jest niezwykle wrażliwy na stres związany z wykonywanymi systematycznie ćwiczeniami fizycznymi jest układ hormonalny….